Cập nhật và xử trí các vấn đề đa chấn thương trong cấp cứu
Chấn thương là vấn đề rất thường gặp trong cấp cứu ở Việt Nam, việc xử trí cấp cứu kịp thời và chính xác có thể giảm tử vong và di chứng do chấn thương gây ra. Vấn đề này đã được nêu bật trong chuyên đề “Cập nhật kiến thức và kỹ năng xử trí các bệnh lý cấp cứu thường gặp”, thuộc Chương trình Tuần lễ đào tạo liên tục thường niên của Bệnh viện Đại học Y dược TPHCM tổ chức từ ngày 14 - 22/8/2023. Nội dung tập trung cập nhật cách xử trí về thực hành lâm sàng như giảm đau, truyền máu, cập nhật điều trị sốc chấn thương, lựa chọn hình ảnh học ở người bệnh đa chấn thương…
Phát biểu tại phiên báo cáo BS.CK2 Nguyễn Viết Hậu - Trưởng khoa Cấp cứu Bệnh viện Đại học Y dược TPHCM chia sẻ: “Dù ở bất kỳ cơ sở y tế chuyên khoa hay đa khoa, chúng ta đều phải tiếp nhận những ca chấn thương, đặc biệt là chấn thương nặng bất kỳ lúc nào. Ở nước ta, luôn xuất hiện các tình huống chấn thương bất chợt và với những người bị chấn thương, họ sẽ chọn các cơ sở y tế gần nhất để cấp cứu.
Để cứu mạng người bệnh trước, chúng ta cần biết và nắm qua các kiến thức mới có thể tiếp nhận cấp cứu an toàn cho người bệnh. Tìm được chấn thương, mới có thể hướng bệnh nhân đến cơ sở y tế phù hợp”.

Bác sĩ cho biết: “Muốn đạt được những điều đó, đầu tiên phải có đội ngũ nhân sự, nơi tiếp nhận bệnh nhân phải quan tâm đến cấp cứu chấn thương. Nếu không, chúng ta sẽ bị động, không thể tiếp nhận, xử lý tốt một ca chấn thương nặng, sốc chấn thương nếu chưa có đội ngũ được tập huấn từ bác sĩ, điều dưỡng, từ các quy trình cũng như vật tư y tế, chế phẩm,.. Qua đó, chúng tôi thấy được tầm quan trọng của việc tổ chức về mặt nhân sự, trang thiết bị và sự phối hợp liên chuyên khoa rất quan trọng. Và chúng ta phải có sự chủ động thời điểm đầu tiên để có thể cấp cứu người bệnh một cách tốt nhất”.
Cá thể hóa điều trị về xử trí giảm đau trong chấn thương
Trong chủ đề “Giảm đau trong chấn thương”, BS.CK2 Nguyễn Viết Hậu cho biết, theo định nghĩa của IASP 2020, đau là một trải nghiệm cảm giác hoặc cảm xúc khó chịu liên quan hoặc tương tự như tổn thương mô thực thể hoặc tiềm tàng.
Đau là dấu một hiệu sinh tồn thứ 5, được ghi nhận ở cấp cứu, ngoài các dấu hiệu sinh tồn mạch, huyết áp, sinh hiệu,...
Đau trong chấn thương rất thường gặp và chưa được quan tâm đúng mức. Một số các yếu tố nguy cơ dẫn tới tăng tỷ lệ đau mạn tính sau chấn thương như: tổn thương não do chấn thương; tổn thương cột sống, tủy sống; chấn thương dây thần kinh, kiểm soát đau kém hiệu quả; đa chấn thương, trải qua nhiều phẫu thuật; giai đoạn hồi phục kéo dài; rối loạn tâm lý như stress,...
Khi xuất hiện các cơn đau mạn tính, sẽ che lấp các triệu chứng của người bệnh. Từ đó, gây ra các ảnh hưởng cho sức khỏe.
Thứ nhất, gây hại cho hệ tim mạch, người bệnh nghĩ huyết áp bình thường, kể cả điều dưỡng đo huyết áp không có vấn đề cũng sẽ chủ quan với kết quả đó. Điều này vô tình làm che lấp các triệu chứng của bệnh. Đau luôn làm tăng nhịp tim và huyết áp, từ đó, làm tăng nhu cầu oxy cơ tim, tăng đông máu.
Thứ hai, ảnh hưởng hệ hô hấp, đau sẽ làm tăng thể tích phổi, giảm ho, xẹp phổi, làm tăng nguy cơ viêm phổi.
Thứ ba, ảnh hưởng hệ tiêu hóa, làm giảm nhu động ruột, giảm tống xuất dạ dày. Làm tăng nguy cơ động ruột và bí tiểu.
Thứ tư, gây ảnh hưởng đến một số vấn đề khác. Đặc biệt là các hormone phóng thích, có thể gây stress, lão hóa,.. ngay ở thời điểm cấp cứu và về sau.
Vị chuyên gia nhấn mạnh: “Việc kiểm soát tốt đau giúp người bệnh vận động sớm hơn, giảm những biến chứng liên quan đến bất động; giảm biến cố thuyên tắc huyết khối; giảm biến chứng liên quan đến hô hấp như: viêm phổi, xẹp phổi; giảm tác động không mong muốn của hệ thần kinh nội tiết”.
Ngược lại, nếu việc kiểm soát đau kém, sẽ dẫn đến chậm quá trình phục hồi; giảm chất lượng cuộc sống; tăng thời gian nằm viện, tăng tỷ lệ bệnh tật và tử vong; tăng tỷ lệ đau mạn tính; tăng khả năng stress.
Cần đánh giá đau sớm, ngay khi tiếp nhận bệnh nhân để đưa ra những y lệnh kịp thời và đầy đủ. Đồng thời, cần có quá trình theo dõi, những đáp ứng của bệnh nhân sau đó như thế nào để kịp thời điều chỉnh liều điều trị phù hợp với bệnh nhân. Điều đáng lo sợ nhất là giảm đau chưa đủ cho người bệnh.
Ví dụ, bệnh nhân gãy xương đùi, hở xương đùi, sử dụng một chai Paracetamol 1g. Các trường hợp chấn thương khác như chấn thương ngực, bụng,... Cũng sử dụng loại thuốc và liều lượng như trên,... điều đó không phù hợp.
Đánh giá đau như một mối tương quan về sinh hiệu, các tổn thương cơ quan liên quan đến chấn thương, các sinh hiệu khác như mạch, huyết áp,... Và các trường hợp thường gặp ở cấp cứu là chấn thương mức độ trung bình đến nặng theo mức độ phân loại của WHO.
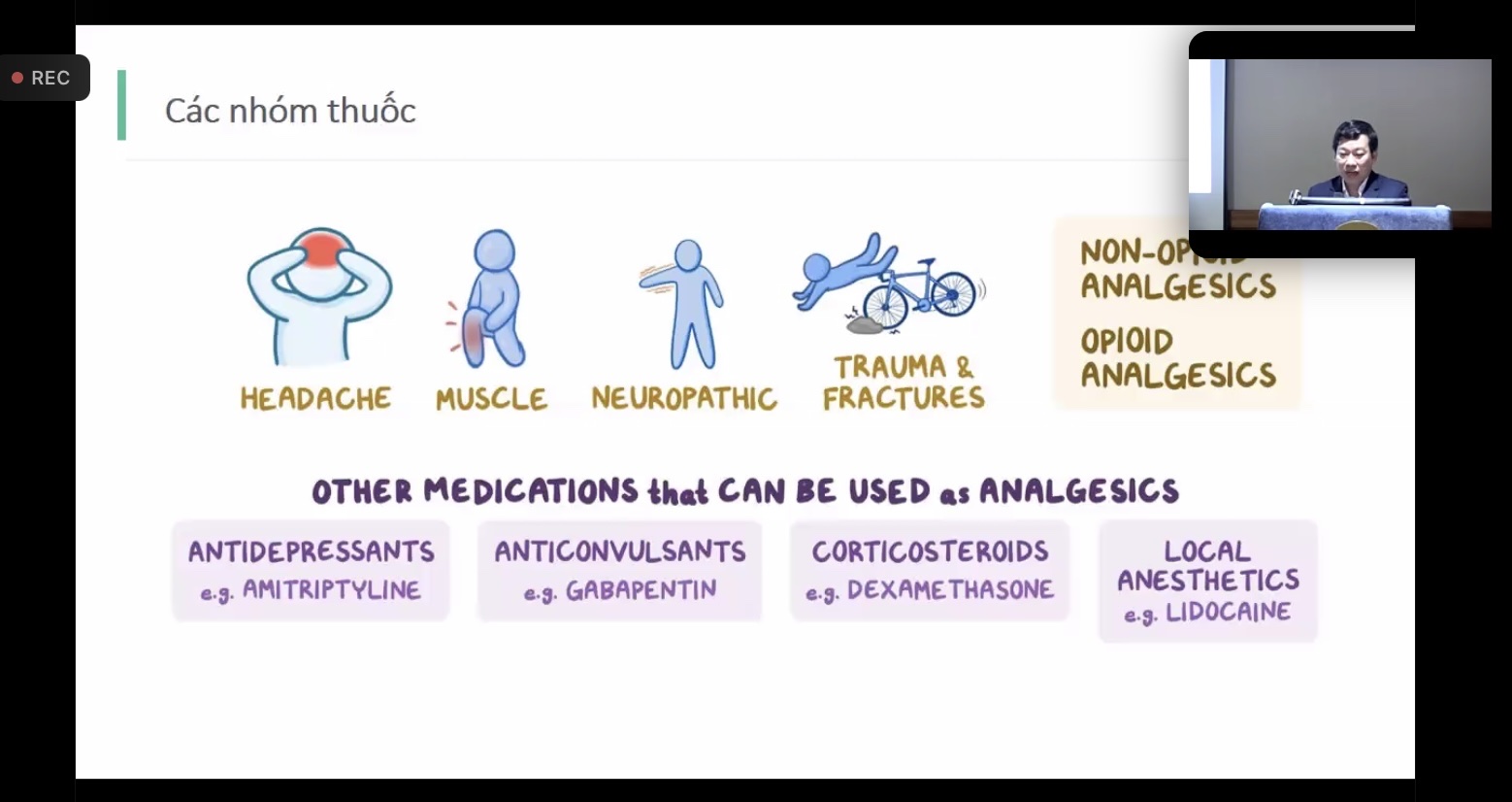
Bác sĩ cho biết, nguyên tắc vô cùng quan trọng trong điều trị giảm đau cho người bệnh, đặc biệt, đối với cấp cứu là áp dụng liệu pháp đa mô thức, bao gồm: sử dụng các biện pháp giảm đau không dùng thuốc; sử dụng hợp lý và phối hợp các thuốc giảm đau ngoại biên và trung ương; trong xử lý những trường hợp đau cấp, nên ưu tiên sử dụng các loại thuốc có tác dụng ngắn.
Đặc biệt, trong chấn thương, nhiều trường hợp cần phối hợp đa chuyên khoa, những tổn thương khu trú của chi, sử dụng thuốc không phù hợp hay người bệnh dị ứng nhiều loại thuốc, mắc các bệnh như tổn thương thận, xuất huyết tiêu hóa,... Vì vậy, cần phối hợp với nhiều chuyên khoa khác nhau sẽ mang lại hiệu quả tốt nhất.
BS.CK2 Nguyễn Viết Hậu chia sẻ: “Một điều vô cùng quan trọng là cá thể hóa điều trị đau. Mỗi người đến mới chúng ta sẽ có các triệu chứng khác nhau. Do đó, việc chọn lựa thuốc giảm đau, các phương pháp trị liệu phải phù hợp với từng bệnh nhân cụ thể. Đặc biệt trong tình trạng đa chấn thương”.
Hoạt động đội nhóm có vai trò quan trọng trong cấp cứu kiểm soát mất máu
Nối tiếp phiên báo cáo với chủ đề “Truyền máu trong chấn thương”, BS.CK1 Nguyễn Anh Kiệt - Khoa Cấp cứu Bệnh viện Đại học Y dược TPHCM cho biết, Protocol truyền máu lượng lớn được thiết kế với mục đích giải quyết tình trạng bệnh lý đông máu đã tồn tại trước đó hoặc đang diễn tiến.
Protocol truyền máu lượng lớn ở những bệnh nhân bị chấn thương khi đến bệnh viện, tỷ lệ cần truyền máu lượng lớn không cao, chỉ khoảng 3 - 5% trường hợp chấn thương trong dân sự và 8 - 10% các trường hợp chấn thương trong quân sự. Tuy nhiên, tỷ lệ tử vong ở những bệnh nhân này rất cao, lên đến 60% trường hợp.
Protocol truyền máu lượng lớn là quá trình phân phát lượng máu rất lớn, trong thời gian rất ngắn. Cần đến 6 đơn vị huyết tương tươi, 6 tiểu cầu, 6 hồng cầu đưa xuống, nếu huyết áp của bệnh nhân chưa lên, tiếp tục lặp lại các đơn vị trên đến khi tình trạng bệnh nhân ổn định.
Do đó, chúng ta cần lên kế hoạch trước và có sự phối hợp đội nhóm giữa các bác sĩ cấp cứu, ngân hàng máu của bệnh viện, các bác sĩ ngoại khoa, can thiệp nội mạch và bác sĩ chẩn đoán hình ảnh. Qua đó cho thấy, hoạt động đội nhóm vô cùng quan trọng trong trường hợp này.

Protocol giúp giải quyết các vấn đề: Thứ nhất, khi nào cần kích hoạt Protocol truyền máu lượng lớn, ngân hàng máu cần chuẩn bị chế phẩm máu, phải có sẵn lượng máu đó mới có thể cung cấp Protocol lượng lớn. Thứ hai, nơi để thực hiện Protocol truyền máu lượng lớn, khi mới tiếp nhận bệnh nhân, bệnh nhân sẽ được chuyển nhanh lên trong phòng mổ để thực hiện phẫu thuật cầm máu, hay đưa lên DSA để can thiệp nội mạch cầm máu. Việc hồi sức đó chẳng những chỉ ở cấp cứu.
Cho thấy, việc hồi sức cầm máu không chỉ được thực hiện ở phòng cấp cứu mà có thể thực hiện tại phòng can thiệp mạch, phòng ICU,... Và mục tiêu truyền máu như thế nào, thời điểm nào cần dừng truyền máu, theo dõi những gì khi thực hiện Protocol truyền máu lượng lớn
Vị chuyên gia chia sẻ, ngân hàng máu của bệnh viện phải có sự chuẩn bị. Bởi vì một lượng máu lớn khi đưa xuống phải làm phản ứng chéo, mất rất nhiều thời gian. Do đó, phải có sẵn các chế phẩm uncrossmatched bao gồm: HCL nhóm máu O Rh- ít nhất 4UI; huyết tương AB hoặc A đã chuẩn độ antii B thấp ít nhất 8UI; tiểu cầu tủa lạnh: đảm bảo đủ cung cấp theo tỷ lệ 1:1:1.
Khi kích hoạt Protocol, ngân hàng máu bắt buộc phải đưa xuống trong vòng 15 phút với chế phẩm không cần uncrossmatched và 1 giờ đối với những chế phẩm cần làm phản ứng chéo với chế phẩm uncrossmatched. Đồng thời, phải phân phát với tỷ lệ 1:1:1, để bác sĩ và ekip cấp cứu tiến hành truyền cùng một lúc mới mong giải quyết tình trạng bệnh lý đông máu.
Protocol cần thiết lập thời gian, từ khi kích hoạt Protocol cho đến khi HCL đầu tiên, túi huyết tương đầu tiên được truyền phải đạt tỷ lệ cân bằng trong vòng 1-2 giờ kể từ khi kích hoạt.
Khi truyền chế phẩm máu, cần quan tâm đến điều chỉnh bệnh lý đông máu: tỷ lệ cân bằng 1:1:1, tránh hạ thân nhiệt, toan máu, Ca. Khi mới tiếp nhận bệnh nhân, cần truyền một lượng máu tỷ lệ 1:1:1 cho bệnh nhân, sau đó, chúng ta tối ưu hóa chế phẩm máu dựa vào xét nghiệm đông máu và bằng chứng lâm sàng xuất huyết diễn tiến. Vì chúng ta không nắm được tình trạng đông máu của bệnh nhân, chính vì vậy, cần xét nghiệm để xác định một cách chính xác.
Cần lưu ý, những xét nghiệm máu phải được thực hiện mỗi giờ, để giúp bác sĩ biết được bệnh nhân đang thiếu thành phần nào sẽ truyền cho bệnh nhân thành phần đó.
Ngay sau đó, tiếp tục truyền ngay tranexamic acid, là một loại thuốc chống tiêu sợi huyết, giúp cục máu đông kéo dài. Theo nghiên cứu cho thấy, bệnh nhân nên được truyền thuốc sớm trong vòng 3 giờ đầu. Với liệu lượng truyền là 1g trong 10 phút, sau đó 1g truyền trong 8 giờ tiếp theo. Làm được điều này sẽ giúp giảm tỷ lệ tử vong trên mọi nguyên nhân là 15% và giảm chảy máu với tỷ lệ 9%.
Phải duy trì nồng độ Ca của bệnh trong giới hạn bình thường. Nếu nồng độ calci thấp/cao quá, sẽ làm tăng tỷ lệ tử vong. Khi tiếp nhận bệnh nhân, chưa có kết quả xét nghiệm, chúng ta sẽ thực hiện theo vòng. Cụ thể, sau khi truyền cho bệnh nhân 6 đơn vị HCL, tiếp tục truyền 1-2g calci clorid hoặc 3-6g calci gluconate. Tiếp tục xét nghiệm để đánh giá nồng độ Ca để đưa đến quyết định có bù tiếp calci cho bệnh nhân hay không.
BS.CK1 Nguyễn Anh Kiệt cho biết: “Hoạt động đội nhóm vô cùng quan trọng trong việc kiểm soát mất máu trong chấn thương”.
Phối hợp liên chuyên khoa để cấp cứu sốc chấn thương
Trong bài báo cáo “Cập nhật điều trị sốc chấn thương”, BS.CK1 Nguyễn Quốc Huy - Khoa Cấp cứu Bệnh viện Đại học Y dược TPHCM cho biết, ngay khi tiếp nhận bệnh nhân, chúng ta cần nhanh chóng nhận diện và nguyên nhân sốc.
Các dấu hiệu sớm giúp nhận diện một bệnh nhân đang bị sốc do chấn thương như: khi mạch trên 100 lần/phút (ngoại trừ sốc thần kinh); chi lạnh, mạch ngoại vi yếu, CRT tăng 2 giây; hạ huyết áp. Một chỉ số thường được sử dụng là shock index: mạch (M)/ Huyết áp tâm thu (HATT), bình thường, chỉ số này sẽ giao động từ 0,5-0,7. Tuy nhiên, nếu tăng lên 0,9, là biểu hiện bệnh nhân đã gặp tình trạng sốc chấn thương…
Sốc chấn thương được chia thành 2 loại:
Sốc mất máu: có thể nhìn thấy như vết rách đầu, gãy xương hở, khoang ngực, khoang phúc mạc, khoang sau phúc mạc (thường do gãy xương chậu), cơ hoặc mô dưới da (thường do gãy xương dài).
Sốc không mất máu: không thể nhìn thấy như chèn ép tim cấp, tràn khí áp lực, sốc thần kinh: tổn thương thân não, tủy cổ và ngực trên gây mất trương lực giao cảm, dẫn đến giãn mạch. Ngoài ra, còn một loại sốc nhiễm trùng nhưng khá hiếm gặp.
Trong đó, sốc mất máu là nguyên nhân thường gặp nhất.
Vị chuyên gia chia sẻ, để xử trí sốc mất máu, làm dừng chảy máu, đầu tiên cần giảm đau cho bệnh nhân. Thứ hai, lập hai đường truyền lớn, truyền 1 lít Ringer lactate (nên làm ấm dịch trong khoảng 37 - 40 độ) để giữ ấm cho người bệnh. Theo một nghiên cứu cũng khuyến cáo, chỉ nên truyền một lượng ít, sau đó, nếu bệnh nhân thì tiếp tục truyền máu. Nghiên cứu cũng cho thấy, nếu truyền dịch tinh thể 1,5 lít, sẽ làm tăng nguy cơ tử vong.

Tiếp theo, cần đánh giá bệnh nhân có chỉ định truyền máu cấp cứu hay không? Sau đó xét chỉ định truyền máu khối lượng lớn. Sử dụng Tranexamic acid; bệnh nhân xuất huyết bên ngoài cần băng ép, garo chi, làm sạch sâu vết thương da đầu, cố định chi gãy. Còn xuất huyết nội, cần can thiệp DSA, phẫu thuật,... Nếu nghi ngờ xuất huyết khoang phúc mạc do gãy khung chậu, lúc này nên băng khung chậu, thực hiện DSA, phẫu thuật,...
Đối với hồi sức dịch, sẽ được thực hiện khi bệnh nhân vừa tới, nếu huyết áp tăng nhanh trước khi xuất huyết được kiểm soát thì bệnh nhân sẽ chảy máu nhiều hơn. Vì vậy, cần phải có huyết áp mục tiêu.
Những bệnh nhân có chấn thương xuyên thấu, huyết áp trung bình yêu cầu khoảng từ 65 mmHg hoặc huyết áp tâm thu 80 - 90 mmHg.
Trường hợp bệnh nhân bị chấn thương kín (chấn thương sọ não, chấn thương tủy sống), huyết áp trung bình phải trên 85 mmHg hoặc huyết áp tâm thu lớn hơn 120 mmHg. Bên cạnh đó, cần theo dõi lượng nước tiểu theo chỉ số 0,5 ml/kg/giờ. Đồng thời phải đánh giá thiếu máu động mạch.
Theo khuyến cáo, có thể truyền Bicarbonate với pH nhỏ hơn 7,1. Với liều bolus 1-2 mEq/kg có thể lập lại sau 30-60 phút nếu pH vẫn nhỏ hơn 1. Nếu bệnh nhân ngưng tim mà đã hồi sức ngưng tim hơn 10 phút, vẫn có thể truyền Bicarbonate. Đặc biệt, có phối hợp với dược lâm sàng sử dụng đường truyền riêng, phông pha RL là điều tương kỵ.
Về Tranexamide acid, khuyến cáo sử dụng 1g trong 10 phút, sau đó sử dụng 1g trong 8 giờ tiếp theo.
Qua trình bày báo cáo, BS.CK1 Nguyễn Quốc Huy nhấn mạnh: “Khi tiếp nhận bệnh nhân đang sốc chấn thương, cần phối hợp liên chuyên khoa ngay để can thiệp ngừng chảy máu, mới có khả năng cứu sống người bệnh”.
Tuân thủ nguyên tắc ALARA, giảm tối đa mức xạ trên bệnh nhân
Với chủ đề “Lựa chọn hình ảnh học đa chấn thương”, BS.CK2 Lê Duy Mai Huyên - Khoa Chẩn đoán hình ảnh Bệnh viện Đại học Y dược TPHCM cho biết, đa chấn thương là tổn thương nhiều vùng giải phẫu gây đe dọa mạng sống. Đa chấn thương gây tử vong với tỷ lệ 10-20%, tăng lên 63% khi có kèm tổn thương não và 35% khi có gãy xương chậu.
Có 3 đỉnh tử vong trong đa chấn thương: Thứ nhất - Sớm, tử vong tại chỗ chỉ trong vài phút do chấn thương. Thứ hai - Thứ phát, người bệnh tử vong sau vài giờ, hầu hết do xuất huyết. Thứ ba - Muộn, đây là hậu quả do chúng ta không can thiệp đầy đủ hoặc toàn diện ở đỉnh thứ hai gây suy đa tạng.
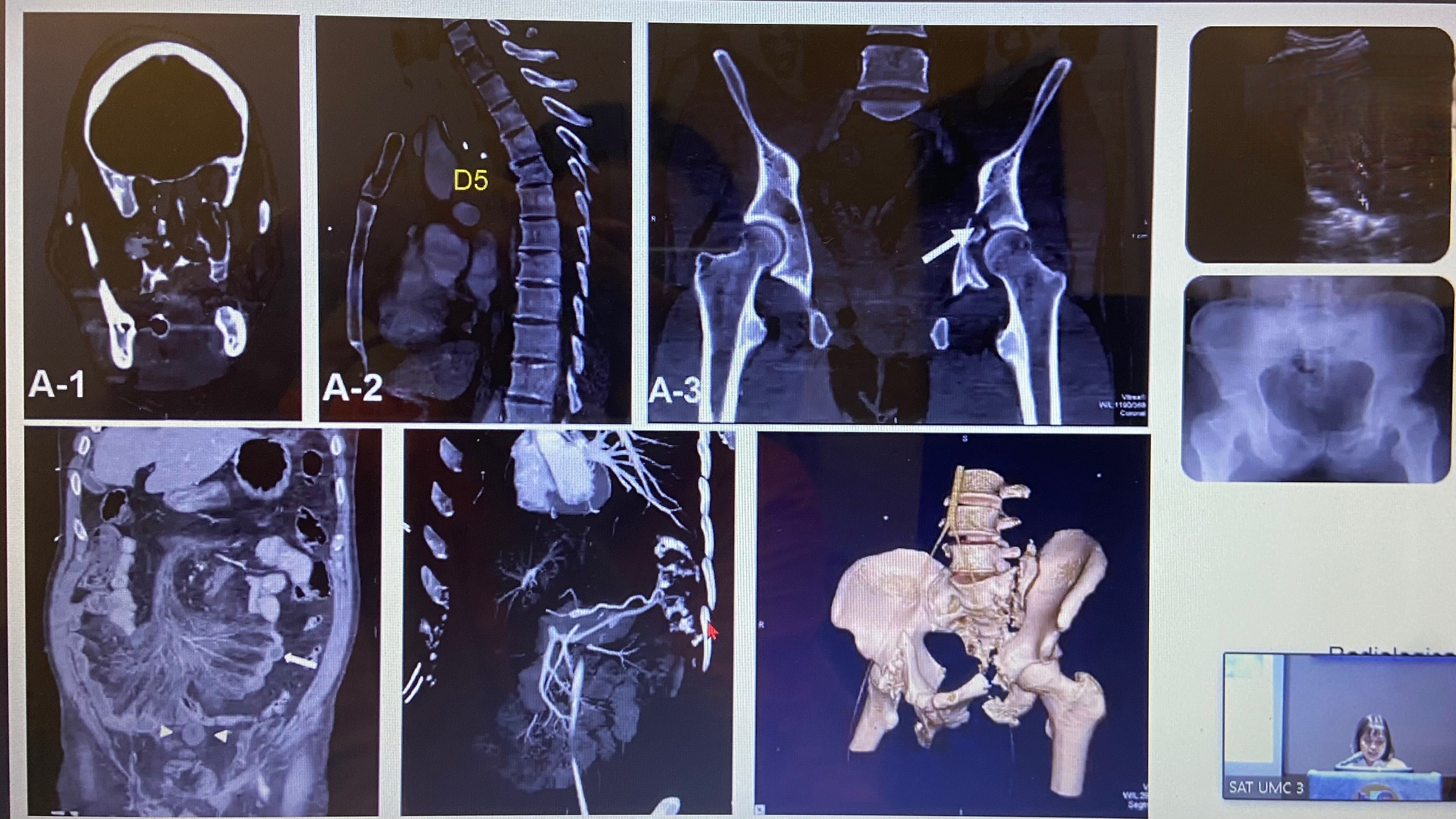
Đối với những phương tiện khảo sát của hình ảnh đối với đa chấn thương, cần phải dựa vào huyết động của bệnh nhân. Nếu huyết động của bệnh nhân cho phép, chúng ta mới bắt đầu tiến hành chụp CT. Nếu không, chúng ta sẽ thực hiện những phương pháp tại giường như: FAST, XQ.
Đối với Protocol của CT vẫn chưa thống nhất, bao gồm: Selected CT (SCT) và Whole body CT (WBCT). Trong đó, WBCT lại chia ra nhiều Protocol, ít nhất là 3. Do đó, chúng ta cần cá thể hóa ở từng bệnh nhân và phải có sự tham gia của bác sĩ chẩn đoán hình ảnh, cũng như biết được bệnh cảnh lâm sàng và những điều quan tâm của bác sĩ lâm sàng để tối ưu hóa được kết quả điều trị.
Đặc biệt, nữ chuyên gia nhấn mạnh, phải tuân thủ được nguyên tắc ALARA, là nguyên tắc mà tất cả các bác sĩ chẩn đoán hình ảnh đều phải học. Theo nguyên tắc này, các bác sĩ phải giảm thiểu tối đa mức xạ trên bệnh nhân. Bởi vì, chúng ta hoàn toàn không biết được tác hại sẽ như thế nào.
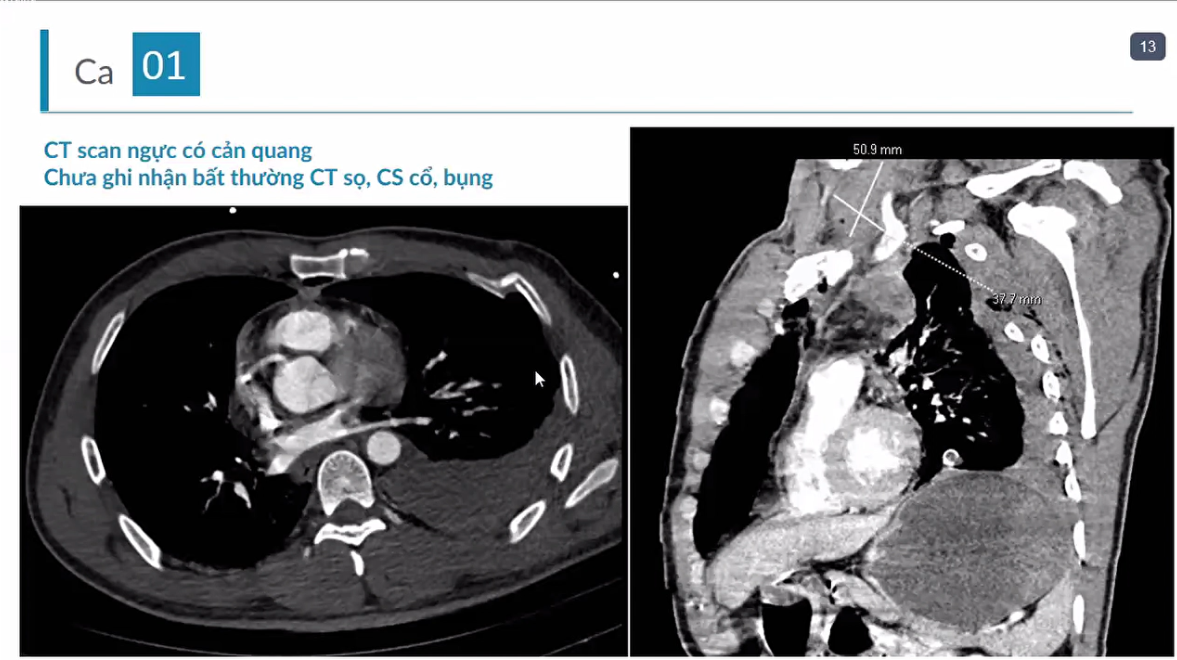
Báo cáo các ca lâm sàng tại Khoa Cấp cứu Bệnh viện Đại học Y dược TPHCM

>>> Vai trò và cập nhật mới về các phương pháp điều trị ung thư tuyến tiền liệt
>>> Điểm mới trong phương pháp điều trị miễn dịch ở bệnh vảy nến trên đa chuyên khoa
|
Tuần lễ đào tạo liên tục thường niên Bệnh viện Đại học Y dược TPHCM năm 2023 được diễn ra từ ngày 14 - 22/8/2023. Đây là chuỗi các chương trình đào tạo dành cho các bác sĩ, dược sĩ, điều dưỡng, kỹ thuật viên và nhân viên y tế nhằm cập nhật các tiến bộ mới nhất trong y khoa từ các chuyên gia trong nước và quốc tế, công bố những công trình nghiên cứu khoa học và chia sẻ kinh nghiệm trong thực hành lâm sàng. Tuần lễ đào tạo liên tục thường niên, kết hợp hình thức trực tiếp tại Bệnh viện và trực tuyến trên nền tảng Zoom. Với sự tham gia của 31 chuyên khoa cùng hơn 200 bài báo cáo. Chương trình năm nay quy tụ các Giáo sư, Tiến sĩ, Bác sĩ đầu ngành trong cả nước, thu hút hơn 8.000 lượt tham gia trực tiếp và trực tuyến. |
Bài viết có hữu ích với bạn?
Có thể bạn quan tâm
Đăng ký nhận bản tin sức khoẻ
Để chủ động bảo vệ bản thân và gia đình
Đăng ký nhận bản tin sức khoẻ để chủ động bảo vệ bản thân và gia đình






























