Những điểm mới trong cập nhật điều trị đột quỵ
Trong chương trình sinh hoạt khoa học do Bệnh viện Thống Nhất tổ chức, Chủ tịch Hội Đột quỵ TPHCM đã có những chia sẻ về điểm mới trong cập nhật điều trị đột quỵ, đồng thời chuyên gia của bệnh viện cũng đề cập đến các hoạt động điều trị đột quỵ tại khoa nhằm nâng cao chất lượng, hiệu quả cho bệnh nhân.
Kết nối mạng lưới điều trị đột quỵ góp phần tăng tỷ lệ bệnh nhân được điều trị tái thông
Trong phần “Tổng kết hoạt động điều trị đột quỵ tại khoa Nội Thần kinh Bệnh viện Thống Nhất”, BS.CK2 Nguyễn Thị Phương Nga - Trưởng khoa Nội Thần Kinh, Bệnh viện Thống Nhất khẳng định: “Đột quỵ là nguyên nhân tử vong đứng hàng thứ hai nhưng là nguyên nhân tàn phế hàng đầu trên thế giới cũng như tại Việt Nam”.
Theo một thống kê gần đây, số ca đột quỵ mắc mới tại Việt Nam mỗi năm đã lên đến 200.000. Con số này đã đặt ra trách nhiệm cho người bác sĩ thần kinh và bác sĩ đột quỵ.
Đột quỵ thiếu máu não là sự chết đột ngột của các tế bào thần kinh do tắc dòng máu não. Điều trị cơ bản trong trường hợp này là điều trị tái thông. Không dừng lại ở đó, phía sau còn có giai đoạn điều trị các biến chứng như chuyển dạng xuất huyết, mở sọ giải áp phù não. Điều trị phục hồi chức năng và điều trị dự phòng thứ phát cũng rất quan trọng.

Quy trình điều trị đột quỵ thiếu máu não cấp tại Bệnh viện Thống Nhất đã có từ khi mới thành lập đơn vị và thường xuyên được cập nhật, gần đây nhất là vào năm 2021. “Với những tiến bộ của khoa học và y học, trong năm nay chúng tôi sẽ có bản cập nhật mới”, BS.CK2 Nguyễn Thị Phương Nga thông tin thêm.
Đội cấp cứu đột quỵ (Stroke team) gồm rất nhiều bộ phận tham gia chứ không chỉ có bác sĩ thần kinh. Một đơn vị đột quỵ sẽ có bác sĩ cấp cứu, bác sĩ thần kinh, bác sĩ hình ảnh học, bác sĩ can thiệp mạch, điều dưỡng đột quỵ, phẫu thuật viên thần kinh, bác sĩ tim mạch,...
Về quy trình, trong cửa sổ điều trị tiêu chuẩn 6 giờ cũng như trong mở rộng cửa sổ điều trị trên 6 giờ đến 24 giờ, điều trị cơ bản đầu tiên là tiêu sợi huyết đường tĩnh mạch. Trong những trường hợp có tắc mạch lớn, bác sĩ sẽ tiếp tục can thiệp mạch.
BS.CK2 Nguyễn Thị Phương Nga hướng dẫn: “Đối với tất cả trường hợp có tắc mạch lớn, dù kết quả điều trị tiêu sợi huyết thành công hay thất bại, vẫn phải tiếp tục can thiệp”.
Đơn vị đột quỵ của Bệnh viện Thống Nhất thuộc khoa Nội Thần kinh, có 2 phòng hồi sức thần kinh và 7 phòng cấp cứu đột quỵ. Nhân sự của đơn vị là các bác sĩ thần kinh được huấn luyện thường xuyên. Cơ sở vật chất tại đơn vị tương đối đầy đủ với giường, máy thở, quan trọng nhất là hệ thống CT, MRI.
Hoạt động của đơn vị không chỉ tập trung vào điều trị đột quỵ cấp mà còn điều trị trong giai đoạn bán cấp và phục hồi chức năng, điều trị dự phòng thứ phát. Ngoài ra, khoa Nội Thần kinh còn tham gia các công tác nghiên cứu khoa học cũng như đào tạo, huấn luyện nhân sự mới. Sắp tới, khoa Nội Thần kinh kết hợp với Phòng Đào tạo của Bệnh viện Thống Nhất sẽ triển khai chứng chỉ điều trị tiêu sợi huyết cho những cơ sở có nhu cầu.
Để cải tiến chất lượng điều trị đột quỵ, từ năm 2018, đơn vị đột quỵ của Bệnh viện Thống Nhất đã tham gia chương trình Angels và nghiên cứu RES-Q. Đây là nghiên cứu sơ bộ trên toàn thế giới nhằm đánh giá thực trạng của các khâu điều trị.
Sau một thời gian phấn đấu, đến năm 2020, Bệnh viện Thống Nhất đạt chuẩn vàng. Năm 2023, bệnh viện đạt được giải thưởng Bạch kim. Quý 1 năm 2024, Bệnh viện Thống Nhất chính thức được trao tặng giải thưởng Kim Cương của Hội Đột quỵ Thế giới. Trong quý 1 năm nay, Bệnh viện Thống Nhất tiếp nhận khoảng 250 bệnh nhân đột quỵ, trong đó đột quỵ nhồi máu chiếm 60%, còn lại là đột quỵ xuất huyết.
Theo thống kê từ hệ thống RES-Q, tỷ lệ điều trị tái thông trên những bệnh nhân đột quỵ cấp là 36,4% (tiêu chuẩn Kim cương là 25%). 94% bệnh nhân được điều trị tiêu sợi huyết với cửa sổ dưới 60 phút, 50% bệnh nhân ở cửa sổ dưới 45 phút. 60% bệnh nhân được can thiệp mạch trong 90 phút đầu tiên sau khi nhập viện. 70% bệnh nhân được chụp CT/CTA và 21% bệnh nhân được chụp MRI.
Về điều trị tái thông, Trưởng khoa Nội Thần Kinh Bệnh viện Thống Nhất cho biết có 18,5% bệnh nhân được điều trị tiêu sợi huyết, 12% can thiệp mạch đơn thuần và 6% kết hợp cả hai phương pháp.
90% bệnh nhân có rung nhĩ được điều trị kháng đông sau khi ra viện, 10% còn lại không sử dụng kháng đông vì một số lý do như đang chuyển dạng xuất huyết, bệnh nhân có chống chỉ định,... Tỷ lệ sử dụng kháng tiểu cầu trên bệnh nhân không có rung nhĩ là 100%. Việc điều trị dự phòng thứ phát cũng được cải thiện dần theo thời gian.
BS.CK2 Nguyễn Thị Phương Nga nhận định: “Kết quả này không chỉ do sự phấn đấu của riêng khoa Thần kinh hay Bệnh viện Thống Nhất mà nằm trong bối cảnh chung của hệ thống cấp cứu đột quỵ tại Việt Nam. Cấp cứu trước viện và mạng lưới điều trị đột quỵ ở nước ta đã phát triển rất mạnh trong những năm qua”.
Hệ thống cấp cứu trước viện và mạng lưới điều trị đột quỵ được kết nối đã góp phần tạo nên bước tiến trong chất lượng điều trị đột quỵ tại Việt Nam.
Mở rộng thời gian cửa sổ trên 24 giờ có thể là hướng tiếp cận hứa hẹn trong tương lai
Khi đề cập những điểm mới trong “Cập nhật điều trị đột quỵ”, PGS.TS.BS Nguyễn Huy Thắng - Chủ tịch Hội Đột quỵ TPHCM khẳng định: “Hội Đột quỵ TPHCM cũng như Hội Đột quỵ Việt Nam luôn mong muốn phát triển chuyên ngành đột quỵ ở nước ta. Chúng tôi cố gắng tăng cả vể số lượng lẫn chất lượng trung tâm đột quỵ ở Việt Nam.
Trong đó, việc tiệm cận với những chuẩn mực điều trị thế giới là điều hết sức quan trọng. Tăng về số lượng mà bỏ quên chất lượng hoàn toàn không có lợi cho bệnh nhân. Đó là lý do mà các bệnh viện, đặc biệt là các bệnh viện công lớn phải hướng đến chuẩn mực điều trị đột quỵ của thế giới”.
Từ 1 đơn vị đột quỵ là đặt tại TPHCM vào năm 2006, đến nay cả nước có 124 đơn vị đột quỵ sẵn sàng cung cấp cho bệnh nhân những giải pháp điều trị theo chuẩn của thế giới. Đó là một bước tiến rất lớn trong điều trị đột quỵ ở Việt Nam.
Tần suất bị đột quỵ, mức độ tàn phế và tỷ lệ tử vong do đột quỵ ở Đông Nam Á đứng đầu trên thế giới. Theo bản đồ đột quỵ thế giới, Việt Nam nằm số những nước có màu đỏ đậm nhất - tức nhóm những quốc gia có nguy cơ đột quỵ cao nhất, tỷ lệ ước tính vượt 218/100.000 dân. Theo tỷ lệ này, với dân số 100 triệu, số ca đột quỵ mới mắc tại Việt Nam khoảng trên 200.000 mỗi năm.
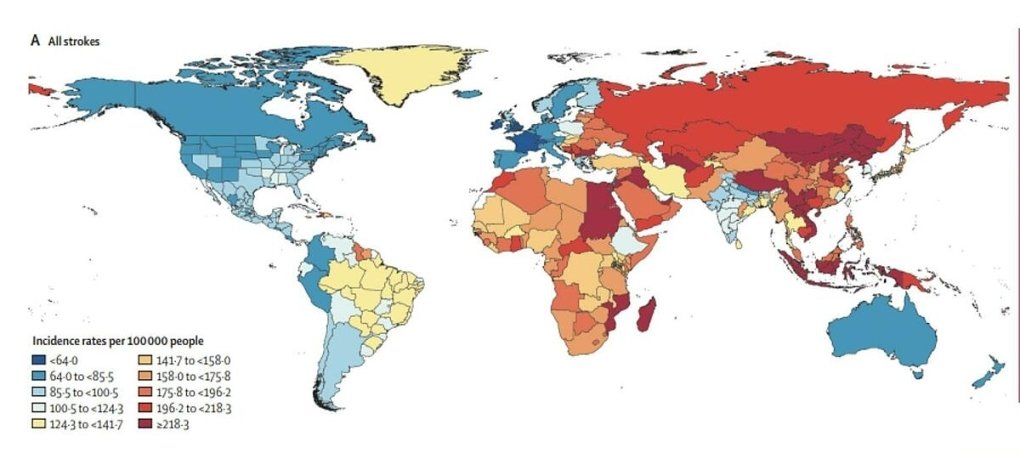
Theo công bố về gánh nặng bệnh tật tại Việt Nam từ năm 2010, đột quỵ xếp hàng đầu trong các bệnh lý mắc phải. Năm 2018, Bộ Y tế công bố tỷ lệ tử vong do đột quỵ xếp thứ nhất, 18% ở nam giới và 23% ở nữ giới.
“Đối với gánh nặng do đột quỵ, tử vong chưa phải là tất cả”, PGS.TS.BS Nguyễn Huy Thắng nhận xét. Dẫn chứng từ số liệu năm 1997 cho thấy, từ thập niên 70 đến thập niên 90, Hoa Kỳ giảm được gần 2/3 số trường hợp tử vong do đột quỵ. Tuy nhiên, ở những năm 70, dù tỷ lệ tử vong do đột quỵ rất cao nhưng chi phí chỉ ở mức 17 tỷ đô la. Đến những năm 90, số tiền phải chi trả lên đến 40 tỷ. Năm 2005, con số này lên đến 60 tỷ và vượt quá 80 tỷ đô la ở thời điểm hiện tại.
Từ đó chứng minh rằng, dù giảm được tỷ lệ tử vong nhưng gánh nặng về kinh tế lại rất cao. Bệnh nhân bị đột quỵ dù được chữa trị tại trung tâm tốt nhất thì khả năng quay trở lại công việc trước đây vẫn không khả quan, tối đa chỉ khoảng 50%. Như vậy, cứ 2 người bị đột quỵ thì chúng ta mất đi 1 lao động, cho dù điều trị tại trung tâm chất lượng cao.
Trong điều trị đột quỵ, điều trị tái thông được xem là điều trị quan trọng nhất để giúp bệnh nhân phục hồi tốt nhất có thể. 2 chỉ định mà bác sĩ cần cân nhắc khi điều trị tái thông là cửa sổ thời gian và vùng nhồi máu. Cửa sổ thời gian là yếu tố quyết định xem có thể điều trị cho bệnh nhân hay không. Nếu bệnh nhân đến quá trễ, chúng ta không thể làm gì được.
Tiếp nữa, dù bệnh nhân đến sớm trong “thời gian vàng” nhưng hình ảnh CT-scan cho thấy vùng nhồi máu não của bệnh nhân quá lớn, điều kiện trước đây cũng không cho phép điều trị.
Đến năm 2024, đã có những cập nhật quan trọng trong cửa sổ điều trị. Theo guideline năm 2015, cửa sổ thời gian cho phép là 4,5 giờ đối với tiêu sợi huyết đường tĩnh mạch và 8 giờ đối với các bệnh nhân bị tắc động mạch lớn phải lấy huyết khối bằng dụng cụ cơ học.
Khi nhìn vào thời gian nhập viện, hầu hết bệnh nhân nhập viện ngoài cửa sổ 6 giờ, chưa tới 25% bệnh nhân nhập viện trong cửa sổ 6 giờ. Nếu làm đúng theo guideline hiện hành, chỉ có 1/4 bệnh nhân được xem là có tiềm năng để điều trị cấp.
Trong khi những bệnh nhân nhập viện trong từ 6 - 24 giờ được xem là đối tượng chính của bệnh nhân đột quỵ. Nếu phủ được cửa sổ 6 - 24 giờ sẽ phủ được đến gần 70% bệnh nhân đột quỵ nhập viện. “Điều này sẽ mang lại lợi ích rất lớn cho bệnh nhân vì có đến gần 70% bệnh nhân được tầm soát khả năng điều trị cấp”, PGS.TS.BS Nguyễn Huy Thắng nhận định.
Từ khi mở rộng cửa sổ thời gian năm 2019, bệnh nhân nhập viện trong cửa sổ từ 6 - 24 giờ sẽ được chụp CT scan, khảo sát mạch máu bằng CT mạch máu, sau đó chụp thêm CT Perfusion hoặc MRI Perfusion. Bệnh nhân đủ điều kiện sẽ được lấy huyết khối bằng dụng cụ cơ học.
Tuy nhiên, năm 2022, Hoa Kỳ công bố một nghiên cứu ấn tượng, so sánh trên 1.600 bệnh nhân, trong đó 1/3 bệnh nhân chỉ dùng CT scan/CTA thông thường, 1/3 bệnh nhân dùng MRI và 1/3 bệnh nhân dùng Perfusion. Người ta thấy rằng không có sự khác biệt về mặt hình ảnh, hiệu quả và an toàn, dù lựa chọn sử dụng kỹ thuật nào cho bệnh nhân.
Theo quy trình thường quy của Bệnh viện Nhân Dân 115 cũng như các trung tâm đột quỵ lớn trên thế giới, không đòi hỏi phải có Perfusion, chỉ sử dụng Perfusion cho một số trường hợp đặc biệt.
Khi mở rộng cửa sổ 6 - 24 giờ, chúng ta đảm bảo được 65% bệnh nhân đột quỵ sẽ được tầm soát nguy cơ đột quỵ, nguy cơ tắc các mạch máu lớn và xem xét lấy huyết khối bằng dụng cụ cơ học khi đến Bệnh viện Nhân Dân 115.
Thập niên này sẽ là thập niên của các bác sĩ can thiệp. Các bệnh viện cần phát triển đội ngũ bác sĩ can thiệp, nhất là can thiệp thần kinh vì nhu cầu đối với các bệnh nhân đột quỵ sẽ là một thách thức lớn, chỉ định sẽ tiếp tục mở rộng.
Trong một nghiên cứu trên 166 bệnh nhân chia thành 2 nhóm: trong cửa sổ thường quy 6 - 24 giờ và 20 bệnh nhân trên 24 giờ. Kết quả ghi nhận được rất đáng khích lệ, tỷ lệ phục hồi tốt ở nhóm bệnh nhân trên 24 giờ là 50%, không có quá khác biệt so với nhóm điều trị thường quy (54%). Đặc biệt, không ghi nhận trường hợp nào gây ra các biến cố xuất huyết có triệu chứng.
Dù quy mô nhỏ nhưng đây là nghiên cứu tiền đề để tiếp tục mở rộng cửa sổ thời gian, không chỉ 24 giờ mà có thể lên đến 36 giờ, 72 giờ.

Cập nhật thứ hai trong điều trị đột quỵ là lõi hoại tử. Trước đây, dù bệnh nhân nhập viện chỉ sau 1 giờ đồng hồ nhưng kết quả CT-scan có lõi hoại tử lớn thì bác sĩ vẫn từ chối. Điều này làm dấy lên câu hỏi “Có nên điều trị tái thông cho những bệnh nhân có lõi hoại tử lớn?”.
Suy nghĩ này may mắn trùng lắp với xu hướng của thế giới. Đến nay đã có 6 thử nghiệm lấy huyết khối trên bệnh nhân có lõi lớn với điểm ASPECTS 3 - 5, thậm chí cân nhắc mức điểm 0 - 2. Dữ liệu lâm sàng cho thấy, so với việc không làm gì cả, việc này vẫn đem lại kết quả tỷ lệ bệnh nhân phục hồi tốt cao hơn. Tuy nhiên, tỷ lệ tử vong cũng rất cao, có thể lên đến 50%.
Vấn đề của các ca lõi hoại tử lớn không giống với việc mở rộng thời gian. Trong lõi lớn, chúng ta phải chấp nhận rằng, tỷ lệ bệnh nhân phục hồi tốt chỉ khoảng 20%, so với thường quy có thể đạt 50 - 60%. Song song đó, một tỷ lệ lớn bệnh nhân sau khi lấy huyết khối sẽ tàn phế hoặc tử vong, khoảng 70%.
“Đây là một chỉ định hết sức nhạy cảm, phải xem xét nhân lực của cơ sở có cho phép thực hiện hay không, phòng hồi sức có đủ để chứa các bệnh nhân nặng như thế hay không và kinh tế gia đình có thể săn sóc bệnh nhân sau đó hay không.
So với mở rộng thời gian, việc lấy huyết khối bằng dụng cụ cơ học trên bệnh nhân lõi hoại tử lớn phải trao đổi kỹ với gia đình bệnh nhân vì nguy cơ tàn phế và tử vong cao”, PGS.TS.BS Nguyễn Huy Thắng kết luận.


Trong khuôn khổ chương trình sinh hoạt khoa học, Bệnh viện Thống Nhất đón nhận giải thưởng Kim Cương trong cấp cứu bệnh nhân đột quỵ do Hội Đột quỵ Thế giới (WSO) trao tặng.
Bài viết có hữu ích với bạn?
Có thể bạn quan tâm
Đăng ký nhận bản tin sức khoẻ
Để chủ động bảo vệ bản thân và gia đình
Đăng ký nhận bản tin sức khoẻ để chủ động bảo vệ bản thân và gia đình






























